HPV-immunisering
Humant papillomvirus (HPV) är en vanlig orsak till infektion, men oftast orsakar inga symtom. Infektion med vissa typer av HPV kan orsaka livmoderhalscancer (cervixcancer). Livmoderhalscancer tar många år att utveckla efter infektion med HPV. Kondylom orsakas också av HPV. Vaccination mot HPV bör dramatiskt minska cervical cancerfall i framtiden och leda till färre fall av genitala vårtor. Vaccination mot HPV infördes i Storbritannien för flickor under 2008. Kvinnor är fortfarande rekommenderas att närvara för cervical avskärma testar, även om de har vaccinerats mot HPV.
Vad är HPV?
Humant papillomvirus (HPV) är namnet på en grupp virus som kan påverka huden och slemhinnorna. De slemhinnor är de fuktiga membran som kantar olika delar av kroppen, inklusive mun, svalg och underlivet.
Det finns över hundra olika typer av HPV och cirka 40 av dessa kan påverka underlivet. Vissa typer av HPV kan orsaka hud vårtor och vårtor men många typer inte orsakar några problem eller skador alls.
Både män och kvinnor kan ha HPV. Det finns vissa riskfaktorer för HPV-infektion som inkluderar:
- Rökning.
- Flera sexuella partners.
- Tidig ålder för första samlag.
De flesta kvinnor kommer att ha en HPV-infektion någon gång under sitt liv, oftast utan att ens veta om det. Vissa typer av HPV är kända för att öka risken för att utveckla vissa cancerformer. Dessa kallas onkogen (orsakar cancer) eller hög risk subtyper. Cirka 9 av 10 infektioner med HPV raderas helt från kroppen inom två år av immunsystemet - det är en självbegränsande infektion för de flesta människor. Det finns ingen behandling mot HPV själv.
Vad är sambandet mellan HPV-infektion och livmoderhalscancer?
Livmoderhalscancer är den näst vanligaste typen av cancer hos kvinnor i Storbritannien. Det dödar drygt 1.000 kvinnor varje år i Storbritannien. De flesta typer av HPV orsakar inte några symtom eller sjukdomar. Dock finns två typer, HPV16 och HPV18, involverade i utvecklingen av de flesta (tre fjärdedelar av) fall av cancer i livmoderhalsen.
HPV-infektion med typ 16 och 18 kan få cellerna i livmoderhalsen att förändras gradvis över tiden. Detta kan leda till allvarliga cellförändringar i celler eller ens cancer bildas. De precancerösa celler kallas cervikal neoplasi (CIN) och diskuteras i en separat broschyr som heter "Cancer i livmoderhalsen". Med dessa typer av HPV-infektion betyder inte att du definitivt kommer att gå vidare för att utveckla cancer i livmoderhalsen i framtiden. Dock är risken att utveckla cancer i livmoderhalsen mycket ökade med dessa infektioner.
HPV-infektion med typ 16 och 18 överförs till andra personer genom sexuell kontakt, oftast genom samlag. Det är mer vanligt, alltså, i de människor som har haft flera olika sexuella partners.
Tyvärr verkar användningen av kondomer inte skyddar mycket bra mot HPV-överföring. Säker sex med kondom är fortfarande rekommenderas, eftersom kondomer förebygga mot många andra sexuellt överförbara infektioner (STI) som klamydia och hiv.
HPV och genitala vårtor
Kondylom är den vanligaste diagnosen STI. Två typer av HPV (typ 6 och 11) är orsaken till omkring 9 i 10 fall av genitala vårtor. Dessa typer av HPV orsakar inte livmoderhalscancer. Se separat broschyr som heter "Anogenitala Vårtor" för mer information.
HPV-vaccin
Två HPV-vacciner finns tillgängliga i Storbritannien: Cervarix ® och Gardasil ®.
Cervarix ® är känt som ett bi valent vaccin, vilket betyder att den skyddar mot två stammar av HPV. Cervarix ® skyddar mot HPV 16 och HPV 18 och så syftar till att minska (i tid) att antalet fall av livmoderhalscancer. När den brittiska först började immunisering unga kvinnor mot HPV, var detta vaccinet valt.
Gardasil ® är ett kvadri valent vaccin, vilket betyder att den skyddar mot fyra stammar av HPV. Gardasil ® skyddar mot HPV-16, HPV 18 och HPV6 och HPV11. Detta innebär att det skyddar också mot genitala vårtor samt cervical cancer.
I november 2011 meddelade hälsodepartementet (DH) som den brittiska HPV vaccinationsprogrammet skulle byta till att använda Gardasil ® från september 2012.
Är HPV-vaccin effektivt?
Studier har visat att HPV-vacciner är mycket effektiva på att stoppa cancer i livmoderhalsen utvecklas. I kliniska prövningar var vaccinet över 99% effektivt för att förebygga CIN eller cancer i livmoderhalsen i samband med HPV 16 eller 18 hos unga kvinnor. Gardasil ® är också 99% effektivt för att förebygga HPV6 och HPV11-associerade genitala vårtor.
Vaccinet har visat sig fungera bättre för personer som får vaccinet när de är yngre, innan de är sexuellt aktiva, jämfört med när det ges till vuxna. Emellertid HPV-vaccinet fortfarande skyddar inte helt mot alla HPV-infektioner och det är inte en behandling för HPV. Försök har visat att HPV-vaccinet är effektivt mot HPV i upp till sex år. Fler studier görs för att ta reda på om det är effektivt för längre än så.
De HPV-vaccin förhindrar inte alla fall av livmoderhalscancer (som inte alla livmoderhalscancer orsakas av HPV 16 och HPV 18). Så, är det fortfarande viktigt att kvinnor deltar för att de cervical screeningtest när inbjudna. Se separat broschyr som heter "Cervical Screening Test" för mer information.
Vilka är de nuvarande rekommendationerna om HPV-vaccin?
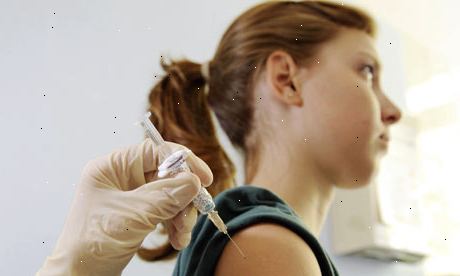
Den DH rekommenderar att HPV-vaccinet ges till flickor i åldrarna 12-13 år. Vaccination sker i skolorna, som en del av standarden immuniseringschemat. Det vaccinationsprogram startade i september 2008. En catch-up program (nu avslutat), startades för att vaccinera flickor upp till 18 års ålder.
Vaccinet ges som injektion i överarmen eller låret. Tre doser behövs för att ge maximalt skydd. Den andra och tredje dosen bör helst ges två månader och sex månader efter det första.
Flickor som redan har fått Cervarix ® behöver inte ha ytterligare immunisering med Gardasil ® när de nationella vaccinationsprogrammet ändras. Detta beror på syftet med immunisering programmet är att minska antalet fall av cervical cancer, och båda typerna av vaccin är lika effektiva på detta. Beslutet att byta till Gardasil ® har gjorts eftersom det skyddar mot kondylom och livmoderhalscancer. Detta är känt för att vara det säkrare alternativet eftersom kondomer bara sluta ungefär hälften av fallen av genitala vårtor förs vidare. Det finns 100.000 nya fall av genitala vårtor per år i Storbritannien, kostar NHS nästan £ 17 miljoner behandla.
Finns det några biverkningar av vaccinet?
HPV-vaccinet är generellt mycket säkra. Allvarliga problem som orsakas av vaccinet är sällsynta.
Minst en av 10 personer som har vaccinet har milda biverkningar för en dag eller så. Dessa inkluderar viss smärta, svullnad och rodnad runt injektionsstället, huvudvärk, värkande muskler och trötthet. Ibland finns det viss blödning eller klåda runt området för injektionen. Mindre vanliga biverkningar inkluderar något förhöjd temperatur, sjukdom, yrsel, diarré och muskelvärk. Mer sällan, kan människor utveckla nässelfeber (nässelutslag).
Du bör inte få vaccinet om du har haft en allergisk reaktion mot en tidigare HPV-vaccin. Det är säkert i människor som har ägg, jäst eller mutter allergier. Du bör inte ha det om du har en hög temperatur eller är allmänt sjuka. Det är dock fortfarande möjligt att vaccineras med HPV-vaccinet om du har en vanlig förkylning. Tar p-piller påverkar inte vaccinet.
Behöver jag fortfarande att ha cervical screeningtest?
Ja. Du bör ändå gå till din vanliga livmoderhalscancer screeningtest, även om du har fått HPV-vaccinet. Detta beror på att vaccinet inte garanterar ett fullständigt skydd mot livmoderhalscancer. Cervical screeningtest är fortfarande viktiga som:
- Immunisering med HPV-vaccinet kommer att ta flera år för att minska risken att utveckla livmoderhalscancer.
- Vaccinet skyddar inte mot alla HPV-typer.
- Inte alla fall av livmoderhalscancer orsakas av den höga risken HPV16 och HPV18 stammar.
- Kvinnor som inte har vaccinet skyddas inte alls mot cancer i livmoderhalsen eller CIN.
Det kan ta mellan 10 och 20 år för cancer i livmoderhalsen utvecklas efter att ha en infektion med HPV. Detta innebär att fördelarna med HPV-vaccinationsprogrammet kommer att ta många år att visas.
Behöver jag en speciell test för att se om jag har HPV?
Det är inte möjligt att rutinmässigt testa någon kvinna för HPV.
HPV-testning görs för tillfället kallas HPV triage som det triages (sorterar) kvinnor beroende på om de har HPV. Om du har ett milt onormala livmoderhalscancer screeningtest (sk borderline förändringar eller mild dyskaryosis), är ett HPV-test automatiskt gjort på provet. Detta hjälper läkare avgöra om du behöver ha en mer specialiserad undersökning av livmoderhalsen, som kallas en kolposkopi. Se separat broschyr som heter Colposcopy "för mer information.
Ett HPV-test av Cure införs också för kvinnor som har behandling för onormala celler (kallas CIN) vid kolposkopi. Det kan låta ett beslut som skall fattas om hur ofta framtida livmoderhalscancer screeningtest behöver utföras på den kvinnan.
Ytterligare hjälp och information
Information om NHS cervical screeningprogrammet
Webb: www.cancerscreening.nhs.uk / cervical / index.html (. Sök efter HPV på sin webbplats efter dokument om HPV-testning)
Information från Health Protection Agency (HPA) på HPV - livmoderhalscancer och genitala vårtor
Webb: www.hpa.org.uk / Ämnen / InfectiousDiseases / InfectionsAZ / GenitalWarts
Information om HPV-vaccination från NHS
Webb: www.nhs.uk/conditions/hpv-vaccination/pages/introduction.aspx?WT.mc_id=090805
Institutionen för hälsa (DH)
Webb: www.dh.gov.uk
Sök efter HPV på sin webbplats efter dokument om nationell politik.
Webb: http://mediacentre.dh.gov.uk/2011/11/24/hpv-vaccine-to-change-in-september-2012
Pressmeddelande om ändring i vaccin som används för vaccinationsprogram.